Rak vrata maternice
Rak vrata maternice pojavljuje se na vratu maternice, odnosno ulazu u maternicu iz rodnice. Za razliku od mnogih drugih vrsta raka koji prvenstveno zahvaćaju starije osobe, gotovo polovina slučajeva raka vrata maternice pojavljuje se kod žena od 20 do 55 godina kada su mnoge od njih aktivno angažirane na poslu i u obitelji.
Gotovo svi slučajevi raka vrata maternice uzrokovani su humanim papilomavirusom (HPV). HPV je vrlo čest virus koji se često prenosi spolnim odnosom. Rak vrata maternice u ranim stadijima često ne pokazuje nikakve simptome. Ako imate simptome, to je najčešće neobično krvarenje iz rodnice koje se može pojaviti nakon spolnog odnosa, između redovnih mjesečnica ili nakon menopauze. Takvo neočekivano krvarenje ne znači da svakako imate rak vrata maternice, ali takvu pojavu vaš liječnik mora čim prije ispitati. Posumnja li vaš liječnik da možda imate rak vrata maternice, uputit će vas na specijalistički pregled.
Ako se rak vrata maternice dijagnosticira u ranom stadiju, obično ga je moguće uspješno kirurški izliječiti.
Rak vrata maternice u Hrvatskoj je jedno od najčešćih vrsta raka kod žena između 20. i 49. godine života. U 2015. godini u Hrvatskoj je od ove zloćudne bolesti umrlo 111 žena, tj. jedna žena gotovo svaki treći dan.
U Europi svake godine oko 60 000 žena oboli od raka vrata maternice, a 30 000 ih umre. Stope novooboljelih od raka vrata maternice variraju od zemlje do zemlje, što prvenstveno ovisi o prisutnosti odnosno odsutnosti programa prevencije raka vrata maternice. Naime, medicina utemeljena na dokazima jasno je utvrdila da se kroz populacijski organizirane programe probira raka vrata maternice može spriječiti do 80% slučajeva raka. Osim toga, danas postoji cijepljenje protiv humanog papiloma virusa (HPV) koje je učinkovito u sprečavanju infekcije s dva najčešća kancerogena tipa HPV-a (tip 16 i 18). Ako se cjepiva primijene u sklopu programa koji osiguravaju jednaku pokrivenost ciljne populacije, pojavnost raka vrata maternice može se značajno smanjiti.
Provedba tih preventivnih programa, zajedno s učinkovitim obrazovnim javnozdravstvenim programima koji bi osigurali sudjelovanje svih žena u njima, značajno bi smanjili teret od raka vrata maternice u svim zemljama i osigurali jednaku zdravstvenu zaštitu za sve građane EU-a.
Kako nastaje rak vrata maternice?
Rak može rasti na vratu maternice jednako kao na bilo kojem drugom dijelu tijela. Može ga uzrokovati 15 visokorizičnih tipova Humanih papiloma virusa ili HPV-a. HPV može uzrokovati nepravilnosti na stanicama vrata maternice i polako razviti rak. U početku, ove promjene su blage i mnoge jednostavno nestaju same od sebe bez liječenja.
Ponekad nepravilne stanice ne nestaju, i tad mogu prerasti u rak vrata maternice ukoliko nisu pronađene i uklonjene. Nepravilne stanice vrata maternice vrlo lako se uklanjaju i tako se sprječava razvoj raka vrata maternice. Međutim, te nepravilne stanice nemaju očitih znakova ili simptoma i jedini način kako se mogu pronaći je probir.
Rak vrata maternice uzrokuju određeni tipovi humanog papiloma virusa (HPV). Postoji više od 100 tipova HPV-a, od kojih 40-ak može zaraziti genitalno područje muškaraca i žena. Neki od tih genitalnih tipova HPV-a mogu uzrokovati genitalne bradavice, dok drugih 15 visokorizičnih tipova HPV-a mogu uzrokovati nepravilnosti u stanicama vrata maternice koje se mogu razviti u rak vrata maternice i to u razdoblju od oko 10 do 15 godina.
Genitalni tipovi HPV-a se šire spolnim kontaktom i lako se prenose s jedne osobe na drugu bilo kojim spolnim kontaktom kožom na kožu, a ne samo spolnim odnosom. HPV je vrlo česta infekcija, tako da će većina odraslih imati HPV infekcije u nekom trenutku života, međutim kako HPV infekcija ne uzrokuje nikakve očite simptome, tako većina ljudi nikad neće znati da su je imali.
Ne postoje terapija za liječenje visokorizičnih tipova HPV-a, ali srećom, većina ovih infekcija nestaje sama od sebe jednako kao i nepravilne stanice koje mogu uzrokovati. Samo infekcije koje ne nestaju predstavljaju rizik od razvija raka vrata maternice.
Rizični čimbenici
Rizični čimbenici u nastanku raka vrata maternice su:
- HPV (Humani Papilloma Virus)
- rani seksualni kontakt;
- česta promjena partnera;
- promiskuitet;
- loša genitalna higijena;
- niži socijalno ekonomski status;
- HSV-2 (Herpes simplex Virus) infekcija;
- veći broj porođaja.
Kako otkriti rak vrata maternice?
Potrebno je mnogo godina da se razvije rak vrata maternice. Proces počinje s infekcijom visokorizičnim tipovima HPV-a koji dovode do razvoja nepravilnih stanica vrata maternice. Onda, ako HPV infekcija ne nestane sama od sebe, nepravilne stanice mogu postati lošije s vremenom dok se na kraju ne razviju u rak. Trenutno se smatra da ovaj proces traje od 10 do 15 godina.
Simptomi raka vrata maternice ovise kako o stupnju raširenosti tumora, tako i o stadiju bolesti. Ni HPV infekcije ni nepravilne stanice vrata maternice ne uzrokuju ikakve očite simptome.
Predstadiji karcinoma cerviksa obično ne pokazuju nikakve, a rani stadiji tek neke simptome. Probirni obris vrata maternice je jedini način da se utvrde nepravilne promjene u ranoj fazi kada ih se može lako liječiti s visokim stupnjem uspjeha.

Nakon što su nepravilne stanice vrata maternice napredovale u rak vrata maternice, mogu se pojaviti simptomi kao što su:
- nepravilno krvarenje (međukrvarenje ili smeđkast iscjedak, ali i kao krvarenje u poslijemenopauzi i prije svega kontaktno krvarenje – krvarenje kod spolnog odnosa ili prilikom defekacije)
- neuobičajeni iscjedak rodnice (sukrvavi iscjedak, obično neugodnog mirisa)
- bolovi u donjem dijelu trbuha koji se mogu širiti u različitim pravcima.
To može biti uzrokovano rakom vrata maternice, ali i zbog drugih razloga. Bez obzira na uzrok, trebali biste se odmah posavjetovati s liječnikom ako imate bilo koji od ovih simptoma.
Uznapredovali stadiji u oko 90% slučajeva pokazuju jasne simptome.
Rak vrata maternice – dijagnoza
Dijagnoza raka vrata maternice postavlja se temeljem:
- ginekološkog pregleda u spekulima (invazivni karcinom);
- citološkog nalaza: PAPA test, čija se osjetljivost procjenjuje na 80 – 90 % (učešće lažno pozitivnih rezultata 10 – 15 %);
- kolposkopije: metoda promatranja površine cerviksa uz povećanje od 6 – 40 puta;
- biopsije: ciljano uzimanje isječka sa sumnjivih dijelova cerviksa uz histološku analizu i
- konizacije: dijagnostičko-terapijski postupak kada se u obliku konusa uzima manji ili veći dio cerviksa i potom šalje za histološku analizu.
Klinička dijagnostika obuhvaća i sljedeće metode: cistoskopija, rektoskopija, kolonoskopija, intravenozni urogram, ultrazvuk, CT, scintigram male zdjelice odnosno trbuha. Tumorski biljezi značajni za planocelularni karcinom cerviksa su: SCC i CEA.
Metode kliničke dijagnostike služe za točnu preoperativnu procjenu stadija bolesti, kao i određivanje odgovarajućeg liječenja ovisno o stadiju bolesti.
CIN
Rak vrata maternice nastaje iz cervikalne intraepitelne neoplazije (CIN) za koju danas znamo da je povezana s infekcijom humanim papilomavirusom (HPV).
Poznato je više od 150 tipova HPV-a, a njih 15 uzrokuje rak vrata maternice, dakle imaju onkogeni potencijal. U našoj sredini najčešći i najopasniji su tipovi 16 i 18 i nazivamo ih virusima visokog rizika tj. “high risk” tipovi (16, 18, 31, 33, 35, 39, 45, 51, 52, 56,58, 59, 68, 73 i 82).
Prisustvo niskorizičnih – “low risk” tipova (6, 11, 41, 43, 44) izaziva pojavu genitalnih bradavica, kondiloma koje su zarazne i prenose se spolnim odnosom. Oni nemaju onkogeni potencijal.
Cervikalna intraepitelna neoplazija – CIN predstavlja intraepitelni predstadij karcinoma cerviksa. Intraepitelni stadij označuje pojavu diskariotičnih i atipičnih stanica unutar epitela cerviksa. Diskariotične i atipične stanice su stanice čiji izgled manje ili više odstupa od normalnog izgleda, a ova odstupanja obuhvaćaju nejednakosti u obliku i veličini ne samo stanica već i njihovih jezgara, poremećaj sazrijevanja i odnosa citoplazma/jezgra, različitu količinu i kvalitetu kromatina, izgled i broj nukleolusa, prisutnost mitoza, kao i način orijentacije jezgara. Nisu svi stupnjevi CIN obavezno i prekanceroze: u prekanceroze ubrajamo samo tešku displaziju i CIS (promjene označene s CIN3).
U Hrvatskoj se koristi jedinstvena klasifikacija citoloških nalaza vrata maternice “Zagreb 2002” po kojoj su mogući slijedeći nalazi:
- Normalan nalaz: Normalan nalaz znači da nisu pronađene nepravilne stanice u obrisu vrata maternice. Učinite sljedeći test u narednih 3 do 5 godina, ovisno o vašoj dobi.
- Neadekvatan nalaz: Neadekvatan nalaz znači da je razmaz na mikroskopskom stakalcu nije mogao biti ispravno očitan. Biti će te pozvani da ponovite Papa test u roku od 3 mjeseca.
- Atipične skvamozne stanice: Izraz atipične skvamozne stanice (tzv. ASC) znači da imate vrlo blage nepravilnosti stanica vrata maternice. Za većinu žena, te blage promjene će nestati same od sebe i liječenje neće biti potrebno. Međutim, za neke žene, promijenjene stanice neće nestati ili će se pogoršati i liječenje će možda biti potrebno. Ako imate atipične skvamozne stanice, Vaš liječnik će Vas tražiti da se vratite za 6 mjeseci i ponovite Papa test da vidi da li su nepravilne stanice nestale ili ne. Ako je Vaš ponovljeni Papa nalaz normalan, morat ćete ponoviti test još dva puta za 6 i 12 mjeseci. Ako su oni također normalni, onda se trebate vraćati samo na rutinske preglede svakih 3 do 5 godina, ovisno o Vašoj dobi. Međutim, ako bilo koji od ponavljanih Papa testova kao prvi ili lošiji, uputiti će Vas se na kolposkopiju.
- Blaga skvamozna intraepitelna lezija (tzv. LSIL ili CIN 1 ili blaga displazija) znači da su u Papa testu pronađene blago nepravilne stanice vrata maternice koje najčešće nestaju bez ikakvog liječenja. Promjene ne stanicama ne zahvaćaju više od 1/3 debljine epitela, mjereno od bazalne membrane. U bazalnom sloju se nalaze mitoze, a broj mitoza je malen. Atipične stanice s atipičnim jezgrama su rijetke. Gornje 2/3 epitela su izdiferencirane, a tek po koja atipična stanica dospijeva na površinu epitela. Međutim, kod nekih žena, nepravilne stanice neće nestati ili će razviti teži oblik promjena te će liječenje možda biti potrebno. Ponovni Papa test za 6 mjeseci. Ponavljanje Papa testa za 6 mjeseci radi se da se vidi nestaju li nepravilne stanice da li su ostale iste, ili postaju još nepravilnije. Bude li nalaz uredan, savjetovat će Vam se da za 6 mjeseci obavite još jedan Papa-test, da se vidi je li sve u redu. Bude li i taj nalaz uredan, možete se vratiti rutinskom rasporedu pregleda. Bude li ikoji od nalaza svrstan u skupinu ASC-US ili lošiju, predložiti će Vam se da obavite kolposkopiju.
- Umjerena displazija (CIN 2): Srednji teški poremećaj kod kojega su promjene na stanicama nešto izraženije i prisutne u donje 2/3 epitela. Radi se o poremećaju rasporeda i sazrijevanja stanica, uz vidljivo prisustvo nezrelih stanica, s povećanim sadržajem kromatina. Sazrijevanje epitela je izraženo najviše u gornjoj 1/3 epitela. Sloj bazalnih stanica je jasno proširen i sadrži veći broj mitoza i veći broj stanica atipičnog izgleda.
- Teška skvamozna intraepitelna lezija (CIN 3, teška displazija i karcinom in situ): Nezrele displastične stanice se nalaze u više od 2/3 debljine epitela. Mnogobrojne su mitoze, kao i stanice s izrazitim promjenama na jezgrama. Znaci sazrijevanja i diferencijacije epitela nalaze se tek u gornjoj trećini epitela. U PAPA testu diskariotične stanice se nalaze u slojevima superficijalnih, intermedijarnih i parabazalnih stanica. U kategoriju CIN 3 spada i Carcinoma in situ – CIS. CIS je prekanceroza s maksimalno izraženim citomorfološkim i histološkim znacima atipije. U potpunosti nedostaju znaci regularne građe epitela kao i sazrijevanje stanica. Diskariotične stanice, kao i mitoze prisutni su cijelom debljinom epitela. CIN 3 je predstadij raka vrata maternice, a maligni potencijal CIN 3 iznosi 30 – 45%. Period između nastanka CIN 3 i nastanka raka vrata maternice najčešće iznosi oko 10 godina, ali mogući su i kraći vremenski intervali (1 – 3 godine). Nije vjerojatno da se CIN 3 spontano povuče. Ako se ne liječi, može tijekom mjeseci ili godina, probiti bazalnu membranu, postajući invazivni karcinom!
Dijagnoza CIN postavlja se u okviru redovitih ginekoloških pregleda. Veoma rijetko su suspektne promjene vidljive makroskopski. Temelj dijagnostike intraepitelnih promjena sačinjavaju citološka dijagnostika (PAPA test), HPV test i kolposkopija. Kod citološki i kolposkopski sumnjivih nalaza dijagnostiku dopunjuju biopsija i endocervikalna kiretaža, odnosno konizacija koja ima istodobno i terapeutsko značenje.
Liječenje CIN-a
U liječenju CIN-a prevladava stav o što poštednijem liječenju, koje će omogućiti što ranije “rješavanje” displazije, bez značajnijih ili trajnijih posljedica. S obzirom na znatnu mogućnost spontane regresije nalaza: kod CIN1 do 60 %, kod CIN2 i CIN3 prosječno 35 %, osobito nakon liječenja upalnih promjena, prvi korak je bakteriološka i virološka obrada cerviksa, te liječenje prisutne infekcije. U slučaju nalaza HPV infekcije visokorizičnim tipovima, nužno je načiniti kolposkopiju, a ovisno o kolposkopskom nalazu i dijagnostičku (“punch”) biopsiju ili eksciziju sumnjive lezije, odnosno svih sumnjivih lezija.
Razlika između “punch” biopsije i “ekscizijske biopsije” je u načinu i opsegu odstranjivanja oboljelog tkiva. Kod “punch” biopsije uzima se samo manji uzorak tkiva klještima za biopsiju, dok “ekscizijska” biopsija označuje plitko uklanjanje cijele lezije, najčešće dijatermijskom omčicom (LETZ biopsija, LETZ ekscizija ili LETZ konizacija). Regresija nalaza – povlačenje displazije nakon biopsije iznosi i do 70 %.
Kod progresije nalaza i perzistencije promjena metoda izbora je konizacija. U slučaju perzistencije teške displazije: CIN3 i CIS, kao i kod nalaza CIN1 i CIN2 uz HPV “high risk”, a koji se ne mijenja > 12 mjeseci preporučuje se konizacija. Svakako tek histološka analiza konusa omogućuje konačnu dijagnozu.
U slučaju da bolesno tkivo nije odstranjeno u cijelosti može se načiniti rekonizacija ili histerektomija (odstranjenje maternice). Nakon operativne sanacije nužne su češće citološke kontrole, najčešće svakih 3-4 mjeseca kao i kontrolni HPV obrisak.
Oko 80 do 85% svih oblika raka vrata maternice su karcinomi pločastih stanica; većina ostalih su adenokarcinomi. Sarkomi i neuroendokrini karcinomi malih stanica su rijetki.
Invazivni rak vrata maternice širi se neposredno u okolna tkiva ili limfnim žilama u paraaortalne limfne čvorove. Moguć je i hematogeni rasap.
Rak vrata maternice – stadiji
Klinički se stadij proširenosti raka određuje na osnovi nalaza biopsije, fizikalnog pregleda i RTG slike prsišta. Ako je stadij >IB1, također se tipično učine CT ili MR trbušne šupljine i zdjelice, u svrhu otkrivanja metastaza, premda se rezultati ne koriste za određivanje stadija. Za određivanje stadija, kad je to klinički indicirano, mogu korisno poslužiti cistoskopija, sigmoidoskopija i IV urografija.
Metode kliničke dijagnostike služe za točnu preoperativnu procjenu stadija bolesti, kao i određivanje odgovarajućeg liječenja ovisno o stadiju bolesti.
| TNM | PROMJENE NA CERVIKSU | FIGO STADIJ |
| Tis | CIN 3 / Ca in situ | 0 |
| T1 N0 M0 | Tumor ograničen na cerviks (T1). | I |
| T1a | Karcinom cerviksa u pretkliničkom stadiju – dijagnoza se postavlja na osnovu mikroskopskog pregleda. Sinonimi su mikrokarcinom ili okultni karcinom. | Ia |
| T1a1 | Pretklinički stadij karcinoma cerviksa s minimalnom invazijom strome | Ia1 |
| T1a2 | Pretklinički stadij karcinoma cerviksa s minimalnom invazijom strome (mikrokarcinom), pri čemu je dubina invazije | Ia2 |
| T1b | Manifestni karcinom cerviksa kod kojeg su dubina invazije, ili širina lezije veći nego T1a2. | Ib |
| T1b1 | Manifestni karcinom cerviksa < 4 cm. | Ib1 |
| T1b2 | Manifestni karcinom cerviksa > 4 cm. | Ib2 |
| T2 N0 M0 | Tumor se širi izvan područja cerviksa: zahvaćeni su vagina(pri čemu je donja 1/3 vagine slobodna) ili parametrija (koštana stijenka zdjelice ostaje slobodna). | II |
| T2a | Tumor se širi na vaginu, dok su parametrija slobodna. | IIa |
| T2b | Tumor zahvaća parametrija, pri čemu je koštana stijenka zdjelice slobodna. | IIb |
| T3 N0 M0 T3 N1 M0 T3 N3 M0 | Tumor bilo koje veličine, koji se širi izvan maternice i pri tome zahvaća donju 1/3 vagine, koštanu stijenku zdjelice ili je uzrok nastanka hidronefroze. | III |
| T3aN0 | Tumor se širi na vaginu i pri tome zahvaća donju 1/3 vagine, koštana stijenka zdjelice je slobodna. | IIIa |
| T3bN1 T3bN2 T3bN3 | Tumor zahvaća koštanu stijenku zdjelicu ili dovodi do nastanka hidronefroze. | IIIb |
| T4 N0 M0 T4 N1 M0 T4 N2 M0 T4 N3 M0 | Tumor bilo koje veličine, koji se širi izvan male zdjelice, odnosno zahvaća sluznicu mokraćnog mjehura ili debelog crijeva, neovisno o zahvaćenosti limfnih čvorova. | IVa |
| Tx Nx M1 | Svi slučajevi udaljenih metastaza (M1) neovisno o veličini tumora ili zahvaćenosti limfnih čvorova. | IVb |
*Zasnovano na određivanju stadija utvrđenom od Međunarodne ginekološko porodničke federacije za karcinom (FIGO – Fédération Internationale de Gynécologie et d´Obstetrique 2009.) i Međunarodne unije za borbu protiv karcinoma (UICC – International Union Against Cancer), pri čemu T označava lokalizaciju i opsežnost primarnog tumora, N regionalne limfne čvorove, M znači metastaze izvan regionalnog predjela.
Prognoza
Stope 5–godišnjeg preživljenja iznose 80 do 90% u stadiju I, 50 do 65% u stadiju II, 25 do 35% u stadiju III te 0 do 15% u stadiju IV. Gotovo 80% recidiva se manifestira unutar dvije godine.
Nepovoljni prognostički čimbenici uključuju zahvaćenost limfnih čvorova, veličinu i volumen tumora, duboku invaziju strome cerviksa, prodor u parametrije, prodor u žilne prostore i histološku sliku koja nije pločasta.
Liječenje raka vrata maternice
Veoma važan postupak u liječenju raka vrata maternice je optimalan “staging i grading”, optimalna dijagnostika prije odluke o daljnjem liječenju, pri čemu oba ova postupka omogućuju u velikoj mjeri individualni pristup pacijentici. Osobito se kod mlađih, seksualno aktivnih pacijentica nastoji ograničiti radikalnost operativnog zahvata, ukoliko to stadij bolesti dopušta. U liječenju raka vrata maternice razlikujemo liječenje ranog stadija i liječenje invazivnog karcinoma.
Kod bolesnica s CIN–om ili karcinomom pločastih stanica stadija IA1, obično je dovoljna konizacija električnom omčom, laserom ili hladnim nožem (naročito kod mlađih žena).
U starijih bolesnica može se učiniti i jednostavna histerektomija, s resekcijom vaginalnih svodova. Prije odluke o histerektomiji treba učiniti dijagnostički konizaciju hladnim nožem pod kontrolom kolposkopa. Ukoliko niti na jednom mjestu dubina invazije ne prelazi 1 mm, smatra se da je konizacija dovoljan zahvat.
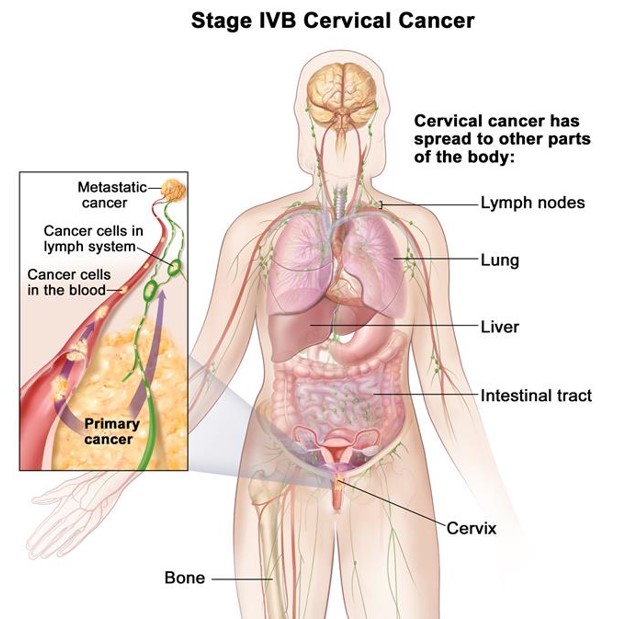
Ako se histerektomija radi u stadiju raka IA1, ako nema nepovoljnih prognostičkih čimbenika (histološka slika koja nije pločasta te prodor u limfne ili krvne žile), obično je dovoljna jednostavna (ekstrafascijalna) histerektomija, jer opasnost od recidiva i metastaza u limfne čvorove iznosi <1%. Disekcija zdjeličnih limfnih čvorova nije indicirana. Međutim, ako postoje nepovoljni prognostički čimbenici, tipično je potrebna radikalna histerektomija; ona uključuje obostranu zdjeličnu limfadenektomiju te odstranjenje svih bliskih ligamenata i parametrija te gornja 2 cm rodnice.
Kod stadija IA2 do IIA, liječenje može obuhvaćati radikalnu histerektomiju ili zračenje zdjelice uz istodobnu kemoterapiju. Stope 5–godišnjeg izlječenja kod stadija IB ili IIA iznose 85 do 90% uz obje vrste liječenja. Kirurški zahvat pruža dodatne podatke za određivanje stadija a pošteđuje jajnike. Ako se tijekom operacije opazi širenje izvan vrata maternice, postoperativno zračenje može spriječiti lokalni recidiv.
Kod bolesnica s rakom u stadiju IIB do IVA, zračenje je povoljnije u smislu primarnog liječenja; zračenje se također rabi kod žena koje nisu pogodni kandidati za operaciju a kod kojih bi bilo potrebno učiniti histerektomiju. Kirurško određivanje stadija dolazi u obzir kako bi se utvrdilo jesu li zahvaćeni paraaortalni limfni čvorovi te je li stoga indicirano liječenje zračenjem širokog polja; primjenjuje se retroperitonealni pristup. Zračenje izvana smanjuje središnji tumor i liječi regionalne limfne čvorove; ovo liječenje slijedi brahiterapija (lokalni radioaktivni ulošci, obično s cezijem) vrata maternice, koja uništava središnji tumor. Mogu se pojaviti akutne komplikacije zračenja (npr. radijacijski proktitis i cistitis). Ponekad se javljaju kasne komplikacije (npr. stenoza rodnice, opstrukcija crijeva, stvaranje rektovaginalnih i vezikovaginalnih fistula).
Kod stadija IIB do IVA, obično se uz zračenje primjenjuje kemoterapija, često kako bi se tumor učinilo osjetljivim na zračenje. Kod egzofitičnih i uznapredovalih tumora liječenje je često neučinkovito.
Premda se rak stadija IVA obično u početku liječi zračenjem, u obzir može doći egzenteracija (odstranjenje svih organa) zdjelice. Ako nakon zračenja zaostaje tumora, ali je ograničen na središnji dio zdjelice, indicirana je egzenteracija te izlječuje do 50% bolesnica. Postupak može uključivati kontinentnu urostomiju, nisku prednju rektalnu anastomozu s kolostomijom, prekrivanje dna zdjelice omentumom i rekonstrukciju rodnice miokutanim režnjevima m. gracilisa ili rectus abdominisa.
Kod metastatski proširenog ili recidivirajućeg raka, kemoterapija je primarni način liječenja, no nastali je odgovor kratak i zbiva se u samo 15 do 25% bolesnica. Najučinkovitiji lijek i trenutni standard je cisplatina. Paklitaksel, topotekan, gemcitabin i vinorelbin se istražuju u svrhu liječenja recidivirajućeg karcinoma pločastih stanica. Paklitaksel se također rabi za liječenje recidivirajućeg ili metastatskog raka koji nije tipa pločastih stanica. Čini se kako metastaze izvan polja zračenja odgovaraju bolje na kemoterapiju od prethodno ozračenog raka zdjelice.