Rak pluća
Rak pluća jedna je od najčešćih oblika raka u svijetu pa tako i u Hrvatskoj. Rak pluća najčešći je karcinom u muškaraca te drugi najčešći karcinom u žena u Hrvatskoj. Obično se javlja u osoba starijih od 60 godina, najčešće u pušača. Ako se rak pluća dijagnosticira u ranoj fazi, postoji šansa za izlječenje. U uznapredovalom stadiju raka, šansa za izlječenje je značajno manja. Međutim, liječenje često može usporiti napredovanje raka. Rak pluća je bolest u kojoj se stanice raka (maligne) nalaze u tkivima pluća.
Anatomija pluća
Pluća su središnji dio dišnog sustava čovjeka, a smještena su u desnoj i lijevoj prsnoj šupljini. Kroz pluća se udahnuti zrak bogat kisikom unosi u krvotok i odatle u sve organe i tkiva našeg tijela. Kroz pluća se zrak bogat ugljičnim dioksidom koji se krvlju doprema iz organa izdiše nazad u atmosferu.
Izmjena plinova se vrši u malim mjehurićima promjera 0,3 mm koje nazivamo alveolama. Ima ih oko 150 milijuna. To čini površinu kojom dišemo velikom, ali i omogućava veliko isparavanje vode zbog čega je izdahnuti zrak zasićen vodenom parom. Velika respiratorna površina također uzrokuje i veliki gubitak topline tim putem.
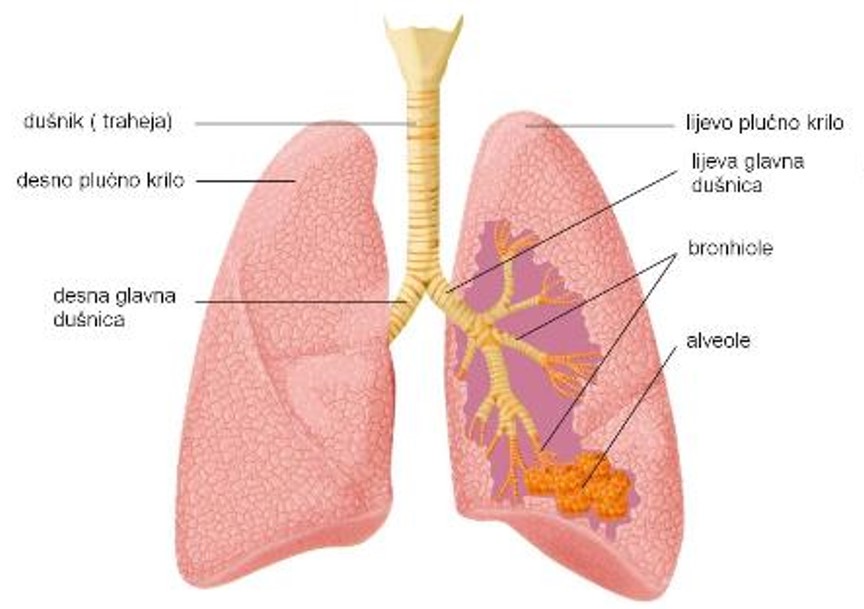
Svakodnevno udahnemo oko 8000 litara zraka, a istovremeno kroz naša pluća prođe 10 000 litara krvi. Pluća su puna elastičnog tkiva zbog čega su sklona stezanju. No, negativni tlak koji vlada u prsnoj šupljini onemogućava kolaps pluća.
Pri rođenju pluća su svijetlo-ružičaste boje, no tijekom života u njima se natalože različite tvari pa su pluća odraslog čovjeka koji živi u gradskoj sredini obično siva.
Koliko je čest rak pluća?
Rak pluća je uglavnom bolest starijih osoba. Gotovo 70 % ljudi s dijagnozom raka pluća su stariji od 65 godina, a manje od 3 % od raka pluća se javlja u osoba mlađih od 45 godina. U Hrvatskoj je vodeći uzrok obolijevanja od raka kod muškaraca, a čak treći kod žena. U 2008. g. u Hrvatskoj je otkriveno 2020 slučajeva raka pluća kod muškaraca i 514 slučajeva kod žena što ukupno čini 2534 slučajeva raka kod oba spola.
Rak pluća nije bio čest prije 1930, ali dramatično se povećao tijekom sljedećih desetljeća kao rezultat sve učestalijeg pušenja duhana i to kod oba spola. U SAD-u, rak pluća je nadmašio rak dojke kao najčešći uzrok smrtnosti od raka u žena.
Kako nastaje rak pluća?
Uzrok nastanka raka pluća nije do kraja razjašnjen, ali je poznato da razvoju bolesti doprinosi više različitih faktora. Najvažniji vanjski faktor rizika za razvoj raka pluća je pušenje.
Kemijski spojevi u duhanskom dimu su kancerogeni – dovede do promjena u stanicama koje postaju zloćudne. Približno 90 posto bolesnika s rakom pluća su pušači. Postoji čvrsta povezanost između duljine trajanja navike pušenja te broja popušenih cigareta (cigara) dnevno i rizika za razvoj raka pluća.
U usporedbi s nepušačima, oni koji puše između 1-14 cigareta dnevno imaju osam puta veći rizik od umiranja od raka pluća. Oni koji puše 25 ili više cigareta dnevno imaju 25 puta veći rizi . Tek petnaestak godina od prestanka pušenja rizik od razvoja pluća približava se riziku u nepušača. Također, rizik je povećan i u pasivnih pušača.
Iako prestanak pušenja značajno smanjuje rizik od nastanka raka pluća, bivši pušači još uvijek imaju veći rizik za razvoj ove bolesti od osoba koje nikada nisu pušile. No, i pasivno pušenje te dugotrajna izloženost azbestu, radioaktivnim materijalima ili onečišćenom zraku također povećavaju opasnost od razvoja raka pluća.
Koji su simptomi i znaci raka pluća?
Simptomi raka pluća su različiti i ovise o tome gdje je tumor smješten i do kuda se proširio. Upozoravajući znakovi raka pluća nisu uvijek prisutni i nije ih lako identificirati. U do 25 % ljudi koji su dobili rak pluća, rak se otkrije slučajno na rutinskoj RTG snimci pluća ili CT. Takvi bolesnici s malim karcinomom često ne navode nikakve simptome ni znakove bolesti.
Rast raka pluća i invazija plućnog i okolnog tkiva može ometati disanje, što dovodi do simptoma kao što su kašalj, otežano disanje, bol u prsima, iskašljavanje krvi. Ako je rak zahvatio živac, na primjer, može uzrokovati bol u ramenu koja se širu niz ruku (tzv. Pancostov sindrom) ili dovodi do paralize glasnice i do promuklosti. Invazija jednjaka može dovesti do poteškoća pri gutanju (disfagija). Ako su veliki dišni putovi opstruirani, može doći do kolapsa dijela pluća i posljedične infekcije (apscesi, upala pluća) u opstruiranom području.
Rak pluća koji se proširio na kosti može proizvesti jaku bol na mjestima koja su zahvaćena tumorom. Rak koji se proširio na mozak može prouzročiti niz neuroloških simptoma koji mogu uključivati smetnje vida, glavobolje, epileptičke napadaje, ili simptome moždanog udara, kao što su slabost i gubitak osjeta u pojedinim dijelovima tijela.
Paraneoplastički simptomi: rak pluća često je popraćen simptomima koje uzrokuju hormonima slične tvari koje proizvode tumorske stanice. Najčešći paraneoplastički sindrom povezan s SCLC je proizvodnja adrenokortikotropnog hormona (ACTH) što dovodi do pretjerane sekrecije kortizola iz nadbubrežnih žlijezda (Cushingov sindrom). Najčešći paraneoplastički sindrom viđen kod NSCLC je proizvodnja tvari slične paratiroidnom hormonu što rezultira povišenom razinom kalcija u krvi.
Nespecifični simptomi koji se mogu naći kod svih oblika raka javljaju se i kod bolesnika s rakom pluća, a uključuju gubitak težine, slabost i umor. Psihološki simptomi kao što su depresija i promjene raspoloženja također su uobičajeni.
Kad konzultirati liječnika?
Obvezno treba konzultirati liječnika kada se razviju simptomi povezani s rakom pluća, osobito, ako se javi:
- akutni uporni kašalj ili dođe do pogoršanja kroničnog kašalj
- krv u sputumu ili iskašljaju
- uporni bronhitis ili ponavljanje respiratornih infekcija
- bol u prsima
- neobjašnjen gubitak težine i / ili umor
- poteškoće s disanjem
Kako se dijagnosticira rak pluća?
Liječnici koriste širok spektar dijagnostičkih postupaka i testova u dijagnosticiranju raka pluća.
Anamneza i fizikalni pregled mogu otkriti prisutnost čimbenika rizika za rak pluća kao što je pušenje te simptome ili znakove koji su sumnjivi na rak pluća kao što su poteškoće s disanjem, opstrukcija dišnih putova ili infekcije u plućima. Cijanoza, plavkasta boja kože i sluznica, zbog nedostatka kisika u krvi, sugerira kompromitiranu funkciju pluća zbog kronične bolesti pluća. Isto tako, promjene u tkivu ležišta noktiju također mogu ukazivati na kroničnu bolest pluća.
Rendgenska snimka pluća je najčešći prvi dijagnostički korak kada su prisutni simptomi raka pluća. Snimaju se dvije snimke: sprijeda- straga i jedna snimka iz profila. Kod RTG snimke pluća pacijent dobije vrlo malu dozu zračenja. RTG snimka može otkriti sumnjivo područja u pluća, ali ne može utvrditi je li to područja maligne prirode. Konkretno, kalcificirani čvorovi u plućima ili benigni tumori koji se nazivaju hamartomi mogu se vidjeti na RTG snimci i oponašaju rak.
CT-om (kompjuterizirana tomografija) se mogu skenirati prsni koš, trbuh i / ili mozak i tako ispitati stanje u tim organima i dobiti dovoljno informacija o opsegu ili lokalizaciji tumora. CT je također postupak koji uključuje ionizirajuće zračenje, ali koji uz pomoć računala kombinira više slika i tako generira presjek ljudskog tijela. Uređaj u obliku prstena kruži oko tijela i pod različitim kutovima bilježi snimke tijela koje služe za generiranje presjeka tijela. Jedna od prednosti CT je da je osjetljiviji od standardnih RTG snimaka pluća u otkrivanju kvržica u plućima, to jest, pokazat će više i preciznije. Ponekad se tijekom snimanja daje intravenozno kontrastno sredstvo radi preciznijeg prikaza smještaja i strukture organa. CT izlaže bolesnika većem zračenju nego RTG snimka pluća. Najčešća nuspojava je reakcija na intravenozno kontrastno sredstvo. Obično se javljaju svrab i osip koji obično nestaju brzo. Teške anafilaktičke reakcije (po život opasne alergijske reakcije s otežanim disanjem) na kontrast su rijetke. CT abdomena ili trbuha može identificirati metastatski rak u jetri ili nadbubrežnom žlijezdama, a CT glave otkriva prisutnost i opseg metastaza u mozgu.
MSCT ili spiralni CT zahtijeva posebnu vrstu CT skenera. Pokazalo se da bi bio djelotvoran alat za identifikaciju malih karcinoma pluća kod pušača i bivših pušača. Međutim, još nije dokazano može li primjena ove metode spasiti život ili smanjiti rizik od smrti od raka pluća. Pojačana osjetljivost ove metode je zapravo i izvor njenih nedostataka, jer otkriva i čvorčiće u plućima koji ne moraju biti kancerogeni, ali zahtijevaju daljnju evaluaciju. Ovom tehnikom u 20 % pregledanih ljudi otkrivaju se takvi čvorčići, a u 90 % od tih 20% nema maligni tumor.
Magnetska rezonancija (MR) može biti prikladna kada želimo krajnje precizno lokalizirati tumor. MR tehnika koristi magnetizam, radio valove i računalo za proizvodnju slike tjelesnih struktura. Kao i kod CT skeniranja, pacijent je smješten na pokretni krevet koji je umetnut u MR skener. Nema poznatih nuspojava MR skeniranja i nema izloženosti zračenju. Snimke nastale MR su prilično detaljne i mogu otkriti male promjene strukture unutar tijela. Osobe sa srčanim pacemakerom, metalnim implantatima, umjetnom srčanim zaliscima i ostalim kirurški ugrađenim metalnim strukturama ne mogu biti skenirane s MR zbog rizika da magnet pokrene metalne dijelove tih struktura i oštetiti tkiva.
Pozitronska emisijska tomografija (PET) je specijalna slikovna („imaging“) tehnika koja koristi kratkoživuće radioaktivne tvari za proizvodnju trodimenzionalne slike u boji tih tvari u tkivima u tijelu. Dok CT i MR daju informaciju o anatomiji struktura i tkiva, PET skenira metaboličku aktivnosti i funkciju tkiva. PET može utvrditi da li tumorsko tkivo aktivno raste i može pomoći u određivanju vrste stanica unutar određenog tumora. Kod PET skeniranja, pacijent dobiva kratkoživući radioaktivni farmak od kojeg pacijent dobiva zračenja otprilike koliko i dvije obične RTG snimke prsnog koša. Radioaktivna tvar se akumulira u određenim tkivima više nego u drugima, ovisno o vrsti tvari koja se ubrizgava. Iz dotičnog tkiva se ispušta čestica poznata kao pozitron. Kad pozitron susretne elektron unutar tijela dolazi do reakcije i proizvodnje gama zrake. Skener evidentira te gama zrake na području gdje je radioaktivna supstanca nakupljena. Na primjer, kombinacija glukoze (zajednički izvor energije u tijelu) s radioaktivnom tvari dovest će do pojačanog nakupljanja tog kompleksa na mjestima gdje se ona najbrže troši. A takvo mjesto je i tumor. PET skeniranje može biti integrirano s CT skeniranjem u tehnici poznatoj kao PET-CT skeniranje. Integrirani PET-CT je pokazao veću točnost nego PET sken sâm.
Sken kostiju ili scintigrafija kostiju koristi se za stvaranje slike kostiju na zaslonu računala ili na filmu. Koristi se kako bi se utvrdilo je li rak pluća metastazirao na kosti. Kod skeniranja kostiju ili scintigrafije kostiju, mala količinu radioaktivnog materijala se ubrizgava u krvotok i nakuplja u kostima, posebno u abnormalnim područjima kao što su područja metastaza tumora. Radioaktivni materijal se detektira skenerom i slika kosti se snima na poseban film za trajnu pohranu.
Citologija sputuma ili iskašljaja: Dijagnoza raka pluća uvijek zahtijeva potvrdu malignih stanica od strane patologa, čak i kada su simptomi i sve pretrage jasno ukazale da se radi o raku pluća. Najjednostavniji način da se utvrdi dijagnoza je ispitivanje sputuma pod mikroskopom. Ako je tumor smješten centralno i nalazi se u dišnim putovima, ovaj postupak, poznat kao citološki pregled iskašljaja, može omogućiti vizualizaciju tumorskih stanica za dijagnozu. To je jeftin postupak bez rizika, ali je njegova vrijednost ograničena budući da tumorske stanice ne moraju uvijek biti prisutne u sputuma, čak i ako je rak prisutan. Također, ne-tumorske stanice povremeno mogu proći promjene u reakciji na upale ili ozljede zbog čega ponekad izgledaju kao stanice raka.
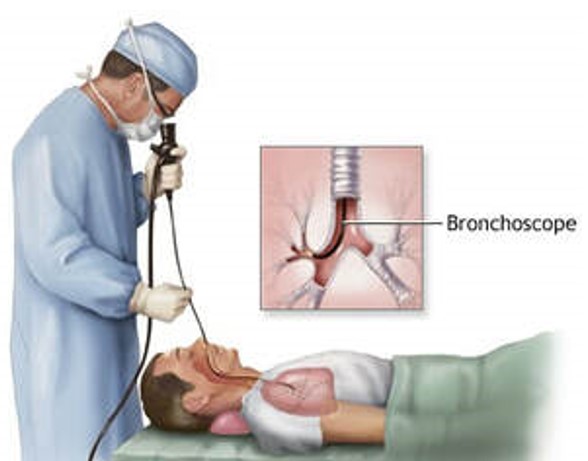
Bronhoskopija: Ispitivanje dišnih putova bronhoskopom (vizualizacija dišnih putova kroz tanku optičku sondu koja se umeće kroz nos ili usta) može otkriti područje tumora te se može uzeti uzorak za dijagnozu od strane patologa (patohistološka analiza bioptata). Tumor u središnjem području pluća ili koji proizlazi iz većih dišnih putova je dostupan uzorkovanju ovom tehnikom. Bronhoskopija se može obavljati pomoću krutog ili fleksibilnog bronhoskopa i može se obavljati ambulantno. Postupak može biti neugodan, a to zahtijeva sedaciju ili anesteziju pa se bronhoskopija tada provodi u operacijskoj sali. Iako je bronhoskopija relativno sigurna, mora ju obavljati specijalist za plućne bolesti (pulmolog ili kirurg). Kada se tumor vizualizira i adekvatno odabere, najčešće se postavi ispravna dijagnoza raka pluća. Neki pacijenti mogu iskašljavati tamno-smeđu krv kroz jedan do dva dana nakon zahvata. Ozbiljnija, ali rijetka komplikacija uključuje veću količinu krvarenja, smanjenu razina kisika u krvi, te aritmije srca, kao i komplikacija od sedativa i anestezije.
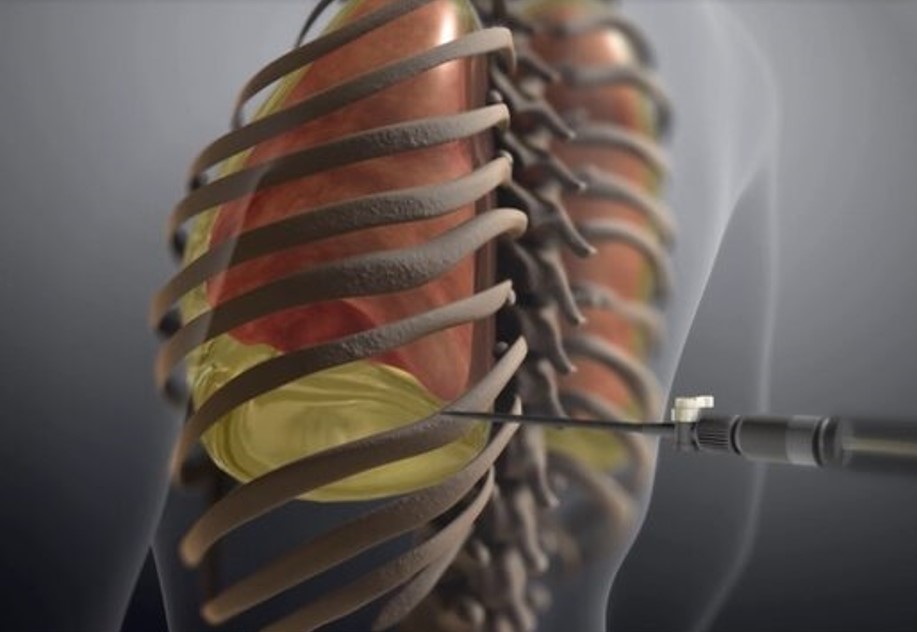
Iglena biopsija: Aspiracija sadržaja tankom iglom (FNA) kroz kožu, najčešće se izvodi pod kontrolom rendgena. Može biti korisna kod uzimanja uzorka tumorskih stanice za dijagnozu, osobito kod periferno smještenih tumora u plućima koji nisu dostupni bronhoskopu. Mala količina anestetika daje se prije uboda tankom iglom kroz prsni koš u abnormalno područje u plućima. Stanice se usisaju u špricu te potom ispituje pod mikroskopom. Ovaj postupak je obično točan kada je zahvaćeno područje adekvatno odabrano. Ovaj postupak prati mali rizik od ulaska zraka u pluća i razvoja pneumotoraksa (3 do 5 %).
Torakocenteza : Ponekad rak pluća zahvaća i tanku ovojnicu oko pluća (pleuru) i dovodi do nakupljanja tekućine u prostoru između pluća i grudnog koša što se zove pleuralni izljev. Uzimanje uzorka ove tekućine s tankom iglom (torakocenteza) može otkriti stanice karcinoma i uspostaviti dijagnozu. Kao i kod iglene aspiracijske biopsije, postoji malen rizik od pneumotoraksa.
Kirurški zahvati: Ako nijedna od spomenutih metoda nije dovela do dijagnoze, do tumorskog tkiva mora se doći kirurškom biopsijom. To može uključivati medijastinoskopiju (ispitivanje prsnog koša između pluća, sredoprsja, kroz kirurški umetnuti sondu za biopsiju tumorske mase ili limfnih čvorova koji mogu sadržavati metastaze) ili torakotomije (kirurško otvaranje prsnog koša radi uklanjanja ili biopsije tumora). Torakotomijom se rijetko može u cijelosti ukloniti rak pluća, a oba postupka i medijastinoskopija i torakotomija nose rizik velikih kirurških zahvata (komplikacije kao što su krvarenje, infekcija i rizici povezani s anestezijom i lijekovima). Ovi postupci se izvode u operacijskoj sali, a pacijent mora biti hospitaliziran.
Krvni testovi: Iako rutinski krvni testovi sami ne mogu dijagnosticirati rak pluća, oni mogu otkriti biokemijske ili metaboličke abnormalnosti u tijelu koji prate rak. Na primjer, povišena razina kalcija ili enzima alkalne fosfataze može pratiti karcinom koji je metastazirao u kosti. Isto tako, povišene razine određenih enzima normalno prisutnih unutar jetrenih stanica, uključujući i aspartat aminotransferaze (AST ili SGOT) i alanin aminotransferaze (ALT ili SGPT), signaliziraju oštećenje jetre pa mogu ukazivati na metastaze u jetri. Trenutno je u području raka pluća predmet istraživanja razvoj krvnog testa koji bi pomogao u dijagnostici raka pluća. Prema preliminarnim podacima identificirani su specifični proteini, ili biomarkeri, koji se nalaze u krvi i mogu biti znak da je rak pluća prisutan kod osoba sa sumnjivim nalazom na RTG-u pluća ili nalazu drugih slikovnih metoda pregleda pluća.
Stadijevanje raka pluća
Stadij raka označava u kojoj mjeri se rak proširio u tijelu. Stadijevanje uključuje procjenu veličine raka i prodora u okolno tkivo, kao i prisutnosti ili odsutnosti metastaza u limfne čvorove ili druge organe. Stadijevanje ( engl. staging) je važno za određivanje načina liječenja raka pluća. Stadijevanje bolesti također je važno za procjenu prognoze bolesnika. Viši stadij bolesti ukazuje na rašireniju bolest i ima slabiju prognozu.
Da bi se odredio točan stadij bolesti koriste se i kombiniraju različite dijagnostičke metode koji uključuju laboratorijske nalaze krvi, RTG, CT, scintigrafiju kostiju, MR i PET-CT. Nenormalni krvni testovi mogu ukazati gdje možda postoje metastaze, a radiološke metode to dokumentiraju.
NSCLC dijeli se u 4 stadija, od I do IV:
- I Stadij – rak je ograničen na pluća.
- II i III Stadij – rak je ograničena na prsni koš (s većim i/ili više invazivnih tumora i/ili zahvaćenih lokalnih limfnih čvorova)
- IV Stadij – rak se proširio na druge dijelove tijela.
SCLCse dijeli u 2 stadija:
- I – Ograničena bolest, odnosi se na rak koji je ograničen na svom području u plućima
- II – Raširena bolest, rak se proširio izvan prsnog koša na druge dijelove tijela.
Terapija raka pluća?
Liječenje raka pluća može uključivati kirurško odstranjenje raka, kemoterapiju ili zračenje, kao i kombinacije tih tretmana. Odluka o tome koji su terapijski oblici najbolji za oboljelu osobu donosi se nakon procjene lokalizacije i opsega tumorske bolesti, kao i cjelokupnog zdravstvenog stanja pacijenta.
Kao i kod drugih karcinoma, terapija se može podijeliti na kurativnu s ciljem uklanjanja ili iskorjenjivanja tumorske bolesti i palijativnu kojom se ne može izliječiti rak, ali se može smanjiti bol i patnja bolesnika. Obično se kombinira više metoda liječenja. U takvim slučajevima, terapija koja se dodaje kako bi se poboljšao učinak primarne terapije naziva se adjuvantna terapija. Primjer adjuvantne terapije su kemoterapija ili radioterapija koje se provode nakon kirurškog uklanjanja tumora s ciljem da se ubiju tumorske stanice koje ostaju nakon operacije.
Operativno liječenje: kirurško uklanjanje tumora općenito se izvodi kod početnog stadija bolesti (stadij I ili ponekad stadij II) NSCLC i terapija je izbora za rak koji se nije proširio izvan pluća. U oko 10 do 35 % slučajeva rak pluća može biti uklonjen kirurški, ali uklanjanje ne rezultira uvijek potpunim izlječenjem, jer tumor se možda već proširio, a da se to ne može detektirati i može se ponovno pojaviti. Od 25 do 40 % bolesnika kojima je uklonjen sporo rastući rak pluća preživi pet godina nakon dijagnoze. Važno je napomenuti da, iako je tumor anatomski pogodan za resekciju, operacija ne mora biti moguća ako osoba ima i drugih ozbiljnih stanja (kao što su teške bolesti srca ili pluća) koja ograničavaju njihova sposobnost da prežive operaciju. Kirurški zahvat se rijetko izvodi kod SCLC, jer je malo vjerojatno da su ti tumori lokalizirani na jednom području u trenutku postavljanja dijagnoze.
Odabir kirurškog zahvata ovisi o veličini i mjestu tumora. Kirurzi moraju otvoriti zid prsnog koša nakon čega obavljaju ili klinastu resekciju pluća (uklanjanje dijela jednog režnja), lobektomiju (uklanjanje cijelog jednog režnja) ili lijevu ili desnu pulmektomiju (uklanjanje cijelog plućnog krila). Uklanjanje limfnih čvorova u području pluća također je dio operativnog zahvata i zove se limfadenektomija. Kirurški zahvat na plućima je veliki operativni postupak koji zahtijeva opću anesteziju, bolničko liječenje i intenzivnu skrb kroz nekoliko tjedana do mjeseci. Nakon kirurškog zahvata, pacijenti mogu iskusiti otežano disanje, imati kratkoću daha, bol i slabost. Rizici operacije su komplikacije zbog krvarenja, infekcije i komplikacije opće anestezije.
Zračenje: Radioterapija se može biti primijeniti kao oblik liječenja i za NSCLC i SCLC. Radioterapija koristi visokoenergetske X-zrake ili druge vrste zračenja koje mogu ubiti stanice raka. Radioterapija se može provoditi kao kurativna terapija, palijativna terapija (korištenjem nižih doza zračenja nego kod kurativne terapije) ili kao adjuvantna terapija u kombinaciji s operacijom ili kemoterapijom. Zračenja se primjenjuje ili izvana, pomoću uređaja koji proizvodi zračenje i usmjerava ih na područje zahvaćeno rakom ili iznutra putem plasmana radioaktivnih tvari u zatvorenim spremnicima u područje tijela gdje je tumor lokaliziran.
Brahiterapija je izraz koji se koristi za opisivanje uporabe radioaktivnih materijala ili izvora zračenja s malim dometom zračenja, a koji se smještaju izravno u rak ili u dišne putove u neposrednoj blizini tumorskog procesa. To se obično radi kroz bronhoskop.
Radioterapija se može primjeniti i ako osoba odbija operaciju, ako se tumor proširio na područja kao što su limfni čvorovi ili dušni putovi koji se ne mogu kirurški ukloniti ili ako osoba ima druge bolesti pa ne može preživjeti operaciju. Radioterapija uglavnom samo smanjuje tumor ili ograničava njegov rast kada se primjenjuje kao jedini oblik liječenja. U 10 do 15% bolesnika dovodi do dugoročne remisije i smanjenja tumorske bolesti. Kombinacijom zračenja i kemoterapije dodatno se može produžiti preživljavanje u odnosu na primjenu kemoterapije same. Vanjsko zračenje općenito se može provoditi ambulantno, dok unutarnje zračenje zahtijeva kratku hospitalizaciju. Osoba koja ima teške bolesti pluća uz rak pluća možda neće biti u mogućnosti primiti radioterapiju, jer zračenje može dodatno smanjiti funkciju pluća. Vrsta vanjske radijacijske terapije koja se naziva “gama nož” ponekad se koristi za liječenje pojedinačnih metastaza u mozak. U ovom postupku, više snopova zračenja iz različitih smjerova djeluju na tumor tijekom nekoliko minuta do sati, dok je glava fiksirana na mjestu krutim okvirom. Time se smanjuje doza zračenja koju prima zdravo okolno tkivo.
Prije početka radijacijske terapije mora se provesti postupak planiranja ili simulacije radioterapije. Pri tome se koristi uređaj koji se zove simulator, potom CT, računala i provode se precizna mjerenja, obilježavaju točna mjesta aplikacije zračenja i doza koja će biti primijenjena na svaku točku koja se nalazi u polju zračenja. Ovaj proces obično traje 30 minuta do dva sata. Vanjsko zračenja se obično provodi svakodnevno četiri ili pet dana u tjednu tijekom nekoliko tjedana.
Radioterapija ne nose rizik velikih operacija, ali može imati neugodne nuspojave, uključujući i umor i nedostatak energije. Smanjen broj bijelih krvnih stanica što dovodi do povećanja osjetljivosti zračene osobe na infekcije, nizak broj krvnih pločica što dovodi do smanjenja sposobnosti zgrušavanja krvi i rezultira povećanom sklonosti krvarenju te smanjenje crvenih krvnih stanica što dovodi do razvoja anemije relativno često se vide kao nuspojava zračenja. Ako su probavni organi izloženi zračenju, pacijent može imati mučninu, povraćanje i proljev. Radioterapija može iritirati kožu u području koje se tretira, ali ta se iritacija povlači brzo nakon svršetka zračenja.
Kemoterapija: I NSCLC i SCLC se mogu liječiti kemoterapijom. Kemoterapija podrazumijeva primjenu lijekova koji zaustavljaju rast stanica raka tako da ih ubija ili ih sprječava da se dijele. Kemoterapija se može primjenjivati kao nadopuna kirurškoj terapiji, ili u kombinaciji s radioterapijom. Iako danas postoje brojni kemoterapijski lijekovi ili citostatici, lijekovi iz skupine poznate kao soli platine bili su najučinkovitiji u liječenju raka pluća.
Kemoterapija je liječenje izbora za većinu SCLC, jer su ti tumori uglavnom rasprostranjeni u tijelu u trenutku postavljanja dijagnoze. Samo 50% ljudi s SCLC preživi četiri mjeseca bez kemoterapije. Uz kemoterapiju, njihovo preživljenje se povećava četiri-pet puta. Kemoterapija sama nije posebno učinkovita u liječenju NSCLC, ali kad je NSCLC metastazirao, u mnogim slučajevima može produžiti preživljenje.
Kemoterapija se može dati u obliku tableta, kao intravenozna infuzija, ili kao kombinacija ta dva načina. Kemoterapijski tretmani se obično provode u ambulantnim uvjetima. Kombinacija lijekova daje se u ciklusima tijekom razdoblja od nekoliko tjedana ili mjeseci s pauzama između ciklusa. Nažalost, lijekovi koji se koriste u kemoterapiji ubijaju i normalne stanice u tijelu, što rezultira neugodnim nuspojavama. Oštećenje krvnih stanica može dovesti do povećane osjetljivosti na infekcije i poteškoća u zgrušavanju krvi (krvarenje ili modrice). Ostale nuspojave uključuju umor, gubitak težine, gubitak kose, mučninu, povraćanje, proljev i rane u ustima. Nuspojave kemoterapije ovise o dozi i kombinaciji lijekova koji se koriste, a mogu se razlikovati od pojedinca do pojedinca. Srećom, postoje vrlo učinkoviti lijekovi kojima se mogu liječiti ili spriječiti mnoge nuspojave kemoterapije. Nuspojave obično nestaju tijekom faze oporavka između dva ciklusa kemoterapije ili nakon završetka kemoterapije.
Preventivno zračenje mozga: SCLC se često širi u mozak. Ponekad ljudi s SCLC dobro reagiraju na zračenje glave u slučaju da u mozgu postoje mikrometastaze koje se još ne mogu detektirati na CT-u ili MR mozga ili nisu dale simptoma. Zračenje mozga može dovesti do problema s kratkotrajnom memorijom, umora, mučnine i drugih nuspojava.
Liječenje recidiva: Rak pluća koji se vratio nakon liječenja operacijom, kemoterapijom i / ili zračenjem zove se recidiv raka i/ili relaps bolesti. Ako je recidivni rak ograničen na jednom mjestu u plućima, može se liječiti kirurškim putem. Recidivni tumori obično ne reagiraju na kemoterapijske lijekove koje su bili početno primjenjivani. Budući da se soli platine obično koriste u prvoj liniji kemoterapije raka pluća, ta sredstva nisu korisna u većini slučajeva recidiva. Vrsta kemoterapije koja se tada koristi naziva se druga linija kemoterapije. U drugoj liniji kemoterapije primjenjuju se lijekovi koji su dokazano dali dobar učinak u slučaju povrata bolesti. Ukoliko se ne postigne željeni rezultat tom novom kombinacijom citostatika primjenjuje se treća linija i t.d. Uvijek se ranije u terapiji koriste lijekovi koji daju bolji učinak i dokazano produžuju vrijeme preživljenja. Osobe s rekurentnim rakom pluća koji dovoljno dobro podnose terapiju, također su dobri kandidati za eksperimentalne terapije i uključuju se u kliničke studije u kojima se ispituje djelovanje nekog još uvijek nedovoljno ispitanog lijeka. Tako se u biti i dolazi do spoznaja koji od tih ispitivanih lijekova dovodi do dobrog terapijskog učinka. Npr. u Hrvatskoj je na listi odobrenih lijekova u i u prvoj i u drugoj liniji kemoterapije raka pluća i pleure pemetreksed (Alimta) koji je lijek novije generacije, ali se nije mogao uvesti u prvu ili drugu liniju sve dok nije dokazana njegova velika učinkovitost i na neki način dok nije zaslužio to mjesto.
Dakle, ako je neki lijek noviji to još uvijek ne znači da je puno bolji od starijih lijekova i da će pomoći svakom pacijentu. Kao i uvijek, neki lijek nekome djeluje izvrsno, kod nekog samo djelomično, a kod nekog pacijenta ne daje nikakav učinak.
Ciljana terapija: erlotinib (Tarceva) i gefitinib (Iressa) su primjeri tzv ciljanih lijekova koji se mogu koristiti u određenih bolesnika s NSCLC, a koji više ne reagiraju na kemoterapiju. Ciljana terapija lijekovima preciznije pogađa stanice raka što rezultira smanjenjem štete na normalnim stanicama u odnosu na citostatike. Erlotinib i gefitinib ciljaju protein zvan receptor za epidermalni čimbenika rasta (EGFR) koji je važni promotori diobe stanica. Ovaj protein je pronađen u abnormalno visokoj količini na površini stanica nekih vrsta raka, uključujući i mnoge slučajeve ne-malih stanica raka pluća.
Ostali oblici ciljanog liječenje uključuju lijekove poznate kao sredstva koja sprječavaju angiogenezu to jest razvoj novih krvnih žila koje dovode hranu i kisik stanicama raka. Lijek koji spriječava angiogenezu bevacizumab (Avastin) dokazano produžuje preživljenje kod bolesnika s uznapredovalim rakom pluća, ako se daje uz kemoterapiju. Bevacizumab se primjenjuje intravenozno svaka dva do tri tjedna. Međutim, budući da ovaj lijek može izazvati krvarenje, nije prikladan za uporabu kod bolesnika koji iskašljavaju krv, ako se rak proširio na mozak, ili kod ljudi koji primaju antikoagulatnu terapiju ili lijekove za razrjeđivanje krvi. Bevacizumab se također ne koristi u slučajevima raka pluća pločastih stanica, jer to dovodi do krvarenja iz ove vrste raka pluća.
Cetuksimab ( Erbitux) je antitijelo koje se veže na receptor epidermalnog faktora rasta (EGFR) . U bolesnika s NSCLC čiji su tumori imunohistokemijskom analizom pokazali povećanu ekspresiju EGFR, dodatak cetuksimaba može biti od koristi.
Fotodinamska terapija (PDT): Jedan od novijih terapijskih oblika koji se koristi za različite vrste i stadije raka pluća (kao i nekih drugih karcinoma) je fotodinamska terapija. Kod fotodinamskog liječenja, fotosintetski agens (kao što je porfirin, prirodno prisutna tvar u tijelu) se ubrizgava u krvotok nekoliko sati prije operacije. Tijekom tog vremena, fotosintetski agens se nakuplja u brzorastućim stanicama kao što su stanice raka. Potom slijedi postupak u kojem liječnik primjenjuje svjetlost određene valne duljine kroz usku cijev izravno na mjesto raka i na okolna tkiva. Energija iz svjetlosti aktivira fotosintetski agens, što uzrokuje proizvodnju toksina koji uništava stanice tumora. PDT može točno ciljati mjesto raka, manje je invazivna od operacije, i može se ponoviti na istom mjestu, ako je potrebno. Nedostatak PDT je da se može koristiti samo u liječenju raka koji može biti obasjan izvorom svjetla i nije pogodna za liječenje uznapredovalog raka. US Food and Drug Administration (FDA) odobrila je fotosintetski agens koji se zove porfimer natrij (Photofrin) za uporabu u PDT za liječenje ili ublažavanje simptoma od raka jednjaka i ne-malih stanica raka pluća. U tijeku su istraživanja koja će utvrditi učinkovitost PDT i kod drugih vrsta raka pluća.
Radiofrekvencijska ablacija (RFA): radiofrekvencijska ablacija se primjenjuje kao alternativa operaciji, posebice u slučajevima ranog raka pluća. Kod ove vrste liječenja, na mjesto raka kroz kožu se uvodi igla, obično pod kontrolom CT-a. Radiofrekvencijska energija (električna), se zatim prenosi na vrh igle gdje proizvodi toplinu u tkivu. Ta toplina ubija tumorske stanice i zatvara male krvne žile koje opskrbljuju rak hranjivim tvarima i kisikom. RFA obično nije bolna terapija . U Americi je odobrena od strane US Food and Drug Administration za liječenje određenih vrsta raka, uključujući rak pluća. Istraživanja su pokazala da ovaj tretman može produžiti preživljavanje slično operaciji kada se koriste za liječenje ranih stadija raka pluća, ali bez rizika kakve nose veliki operativni zahvati i dugotrajnog oporavka nakon takvih operativnih zahvata.
Eksperimentalna terapija, uključivanje u kliničke studije: U slučajevima kada trenutno raspoloživa terapija nije dostatno učinkovita u liječenju raka pluća, pacijentu može biti ponuđena primjena novih terapijskih agenasa koji su u fazi kliničkog istraživanja njihove učinkovitosti i sigurnosti promjene. To znači da niti ne moraju postati prihvatljiva terapija. O tome se odlučuje tek kad se provedu odgovarajuća istraživanja na odgovarajućem broju pacijenata. Novi lijek ili nova kombinacija lijekova testiraju se u tzv kliničkim ispitivanjima ili studijama. To su istraživanja koja procjenjuju učinkovitost novih lijekova u usporedbi s onima koji su već u širokoj uporabi.
Oblik eksperimentalne terapije poznat kao imunoterapija pokušava iskoristiti imunološki sustav u borbi protiv stanica raka i stvoriti cjepivo kao oblik liječenja raka pluća.
Prognoza raka pluća?
Prognoza raka pluća ukazuje na šansu za izlječenje od raka pluća ili produljenje života (preživljenje), a ovisi o lokalizaciji raka, veličini raka, prisutnosti simptoma, vrsti raka pluća, te ukupnom zdravstvenom statusu bolesnika.
SCLC je najagresivniji od svih tipova raka pluća, s medijanom preživljenja samo dva do četiri mjeseca nakon dijagnoze u slučaju da se ne liječi. (To znači da za dva do četiri mjeseca, polovica svih pacijenata umre.) Međutim, SCLC je istovremeno vrsta raka pluća najviše osjetljiva na zračenje i kemoterapiju. Budući da se SCLC brzo širi i obično je metastazirao u vrijeme postavljanja dijagnoze, metode kao što su kirurško odstranjivanje ili lokalizirana radioterapija su malo učinkovite u liječenju ove vrste raka pluća. Kad se primjenjuje kemoterapija sama ili u kombinaciji s drugim metodama, vrijeme preživljenja može se produžiti od četiri do pet puta. Međutim, od svih bolesnika s SCLC, samo 5-10 % preživi pet godina nakon dijagnoze. Većina onih koji su preživjeli imali su lokaliziranu bolest SCLC.
Kod raka pluća ne-malih stanica (NSCLC), najvažniji je prognostički čimbenik stadij bolesti u vrijeme postavljanja dijagnoze. Rezultati standardnog liječenja općenito su loši kod svih stadija bolesti pa i kod onih tumora koji se mogu kirurški ukloniti u cijelosti. U početnom stadiju raka kada se tumorski proces može kirurški ukloniti u cijelosti, petogodišnje preživljenje je 75%. Radioterapija može biti kurativna kod malog broja bolesnika s NSCLC i kod većine bolesnika dovodi do olakšanje simptoma. U naprednijim stadijima bolesti, kemoterapija daje skromne rezultate i stopa ukupnog preživljenja je jako mala.
Cjelokupno gledajući, prognoza raka pluća je puno lošija u usporedbi s nekim drugim sijelima raka. Stope preživljavanja od raka pluća su uglavnom niže od onih za većinu vrsta raka, s ukupnim petogodišnjim preživljenjem od oko 16 % u odnosu na 65 % za rak debelog crijeva, 89 % za rak dojke, a više od 99 % za rak prostate.
Kako se rak pluća može spriječiti?
Prestanak pušenja i prestanak izlaganju duhanskom dimu je najvažnija mjera koja može spriječiti rak pluća. Mnogi proizvodi, kao što su nikotinske gume za žvakanje, nikotinski sprejevi ili nikotinski inhalatori, mogu biti od pomoći onima koji pokušavaju prestati pušiti. Minimiziranje izloženosti pasivnom pušenju je također učinkovita preventivna mjera. Uporabom kućnog testa za detekciju radona može se registrirati povećana razina radona u kući. Metode koje omogućuju rano otkrivanje raka, kao što su spiralni niskodozni CT, također mogu biti od koristi kod otkrivanja malih karcinoma koji se mogu liječiti kirurški resekcijom i tako spriječiti razvoj neizlječivog metastatskog raka.
