Rak debelog crijeva
Prema podacima Registra za rak Hrvatskog zavoda za javno zdravstvo, rak debelog crijeva drugi je najčešći oblik raka u muškaraca (iza raka pluća) i u žena (iza raka dojke). Od ukupnog broja dijagnosticiranih slučajeva raka u Hrvatskoj na ovu zloćudnu bolest otpada 15-16 % slučajeva u muškaraca i 13-14 % slučajeva u žena. O dramatičnom porastu novooboljelih i umrlih od raka debelog crijeva najbolje pokazuju podaci prikupljeni od postanka Hrvatske države do danas.
Rak debelog crijeva ili kolorektalni karcinom je inače jedan od najčešćih oblika zloćudnih oboljenja u svim razvijenim zemljama sa zabrinjavajućim trendom porasta učestalosti. U Aziji i Africi ovaj oblik raka je značajno rjeđi što upućuja na činjenicu da stil života, prehrana i okoliš u razvijenim zemljama svijeta ne idu na ruku čovjeku, nego naprotiv, protiv njega i njegovog zdravlja.
Rizik od razvoja raka debelog crijeva znatno raste nakon 40. godine života, a 90 % svih karcinoma otkrije se u osoba starijih od 50 godina. Svaka osoba starija od 50 godina nosi 5 % rizika da će do 74. godine razviti rak debelog crijeva, odnosno 2,5 % rizika da će umrijeti od raka debelog crijeva.
Upravo iz tih razloga pokrenut je Nacionalni program ranog otkrivanja raka debelog crijeva koji ima za cilj što ranije dijagnosticiranje. To bi u petogodišnjem razdoblju rezultiralo smanjivanjem smrtnosti od raka debelog crijeva za 15%. Programom je obuhvaćena ukupna populacija u dobi od 50 do 74 godine, a svi građani imaju jednaku mogućnost sudjelovanja u programu probira, što znači i oni socijalno najugroženiji.
Prema do sada prikupljenim podacima nacionalnog programa za rano otkrivanje raka debelog crijeva može se zaključiti da se u hrvatskoj populaciji rak debelog crijeva ne otkriva rano. Svega 18 % bolesnika ima rak u početnoj fazi, u 29 % slučajeva rak se proširio u limfne čvorove, a u 17 % slučajeva dao je metastaze u udaljene organe. Nažalost, u 36 % slučajeva ne zna se stadij proširenosti bolesti što je rezultat još uvijek nedovoljne kvalitete prikupljanja podataka.
Anatomija i fiziologija debelog crijeva
Posljednji dio probavne cijevi pripada debelom crijevu smještenom u trbušnoj šupljini. U odraslog čovjeka ono je dugo od 1 do 1,5 metra. Debelo crijevo je šire u početnom desnom dijelu i postupno se suzuje od uzlaznog, poprečnog i silaznog dijela sve do završnog lijevog dijela.
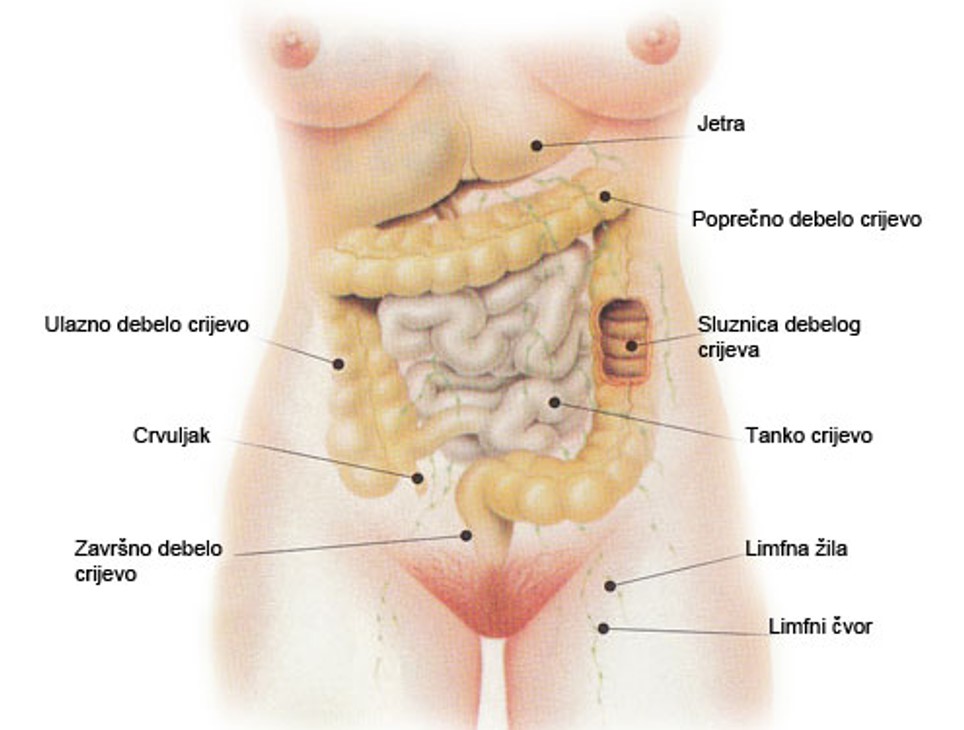
Osnovna uloga debelog crijeva je pohranjivanje sadržaja koji dolazi iz tankog crijeva te izbacivanje tog sadržaja s pomoću snažnih pokreta. Uz to debelo crijevo iz sadržaja uzima i u organizam vraća vodu i elektrolite te masne kiseline.
Kako u debelo crijevo dospijevaju različite tvari iz hrane, od kojih su neke štetne, moguća su oštećenja njegove sluznice. Sjedilački način života, prehrana bogata mastima i mesom te pretjerani unos alkohola usporavaju rad crijeva pa se štetni sadržaj u njima duže zadržava i oštećuje sluznicu koja se s vremenom sve teže obnavlja i štiti pa se razvijaju različite bolesti uključivo i tumore. Osim toga i nasljedni čimbenici mogu prouzročiti bolest debelog crijeva. Tako mogu nastati upalne i bakterijske bolesti, ali također i tumori debelog crijeva.
Tumore debelog crijeva dijelimo u dobroćudne i zloćudne. Najčešći su adenomi (polipi) i adenokarcinomi. Uklanjanje polipa i otkrivanje karcinoma u početnoj fazi rasta osnovna je svrha liječenja i sprječavanja razvoja karcinoma.
Važno je upozoriti pučanstvo na rane simptome i znakove tumora debelog crijeva kako bi ih prepoznali i pravodobno se javili liječniku.
Polipi debelog crijeva i njihova povezanost s rakom debelog crijeva
Polipi ili adenomi su tkivne izrasline koje rastu iz sluznice debelog crijeva prema unutrašnjoj strani, odnosno šupljini debelog crijeva. Mogu biti mali, tek nešto iznad sluznice crijeva, veći ili veliki, s peteljkom ili bez nje, koji sužavaju crijevnu šupljinu, osobito u završnome dijelu, gdje je crijevo uže. Učestalost polipa je između 7% i 50%. Mogu se pojaviti u bilo kojoj životnoj dobi u oba spola, ali najčešće ih nalazimo u osoba starijih od 60 godina. Polipi su obično pojedinačni, ali ih može biti i više. Premda se mogu naći u svim dijelovima debelog crijeva, najčešće su smješteni u njegovu završnom dijelu.
Premda su polipi u osnovi dobroćudni, smatramo ih premalignim promjenama jer iz njih može nastati karcinom debelog crijeva. Naime, polipi imaju različit stupanj poremećaja stanica s promijenjenom jezgrom, ubrzanim rastom, promijenjenim žlijezdama i smanjenim izlučivanjem sluzi. Te promjene mogu prouzročiti nastanak karcinoma.
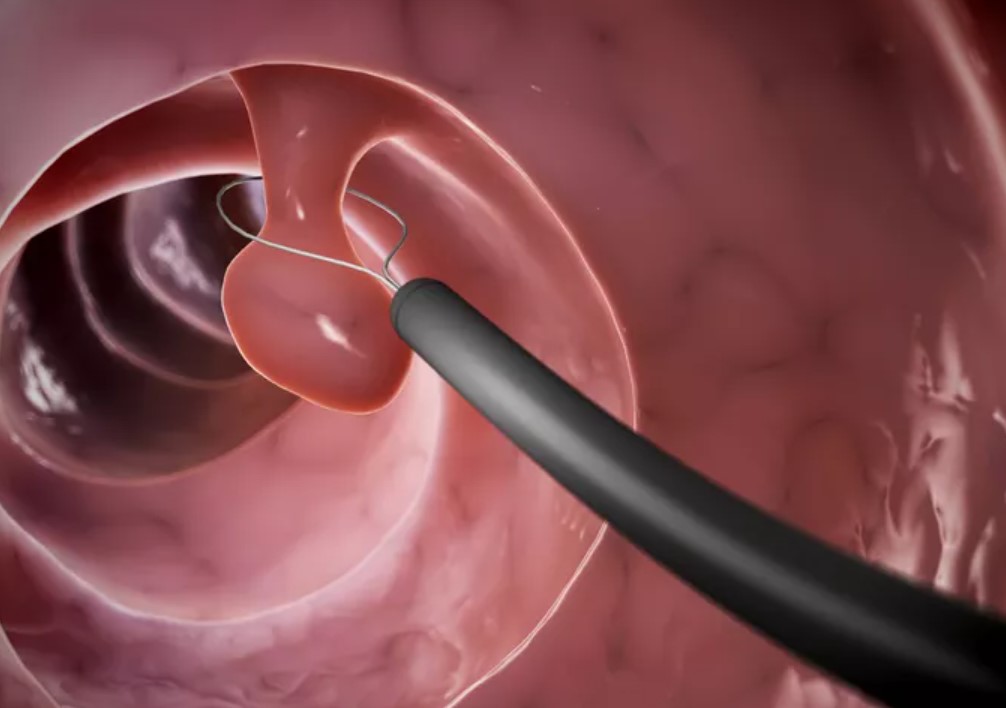
Polipi nastaju zbog poremećenog rasta stanica debelog crijeva. U nastanku polipa važni su nasljedni čimbenici (obiteljska polipoza i nasljedni nepolipozni karcinom) i čimbenici okoliša (hrana bogata mastima, premali unos povrća, voća i vlaknastih tvari ).
Prema građi polipe dijelimo na tubularne, vilotubularne i vilozne. Iz svih tipova polipa može nastati karcinom. Tubularni i vilotubularni polipi nose manji rizik nastanka karcinoma, ali što su veći, to je veći rizik. Kad su veliki oko 1 cm, ako se ne uklone, rizik nastanka karcinoma je 3% za 5 godina, 8% za 10 godina i 24% za 20 godina od postavljanja dijagnoze. Ako su to vilozni polipi, rizik nastanka karcinoma je veći, oko 35%. Što su veći, to je veći rizik nastanka karcinoma. Iako je opaženo da se neki polipi tijekom godina smanjuju, računa se da će iz polipa nastati karcinom prosječno za 7 godina od postavljanja dijagnoze.
Zato je polipe nužno ukloniti rano i ukloniti ih sve.
Simptomi, znakovi i dijagnoza polipa
Polipi su najčešće bez simptoma. Moguća je pojava krvarenja iz debelog crijeva koje je polagano, a rijetko obilno. Polagano, dugotrajno krvarenje može prouzročiti anemiju zbog gubitka željeza. Ako su polipi veliki, mogu izazvati bolove i grčeve u trbuhu.
Ako se nalaze u anusu, dakle na izlaznom dijelu crijeva, i ako imaju dugu peteljku, mogu stršati kroz vanjski otvor debelog crijeva. Veliki vilozni polipi katkada mogu izazvati i vodenast proljev.
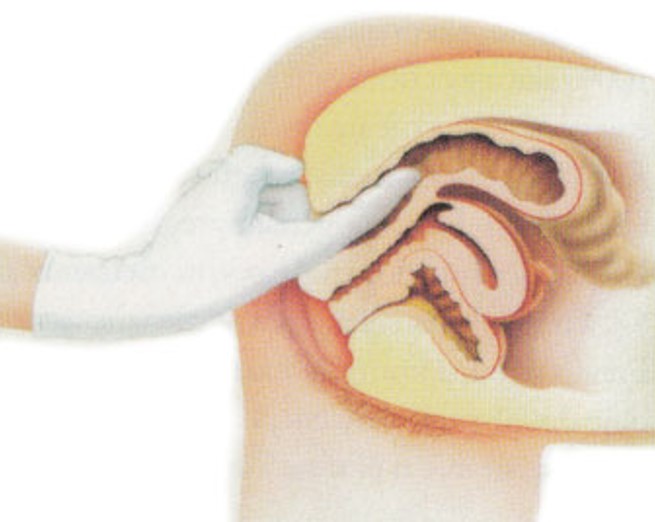
Polipi završnog dijela debelog crijeva mogu se napipati prstom. Međutim, ključna pretraga je kolonoskopija, pregled cijelog debelog crijeva endoskopskim uređajem. Ovom pretragom se otkrivaju polipi ili druga oštećenja u bilo kojem dijelu crijeva.
Ako nije moguće pregledati cijelo crijevo, može se učiniti rendgenski pregled – irigografija s dvostrukim kontrastom (Barijeva kaša s insuflacijom zraka).
Prednost kolonoskopskog pregleda je u tome što uz pregled sluznice pod kontrolom oka, istodobno možemo posebnim kliještima uzeti uzorke tkiva za histološku analizu ako postoji sumnja na karcinom.
Terapija
Ako se nađu polipi, nakon pripreme bolesnika, odnosno čišćenja crijeva, u cijelosti ih uklanjamo posebnim omčama. Metoda se naziva endoskopska polipektomija, jednostavna je i bezbolna, a bolesnici je dobro podnose. Nakon uklanjanja, polipe treba histološki pregledati.
Ako mikroskopski pregled polipa ne pokazuje zloćudne promjene, bolesnika moramo dalje pratiti jer se novi polipi mogu ponovno stvoriti u oko 10% bolesnika.
Zato predlažemo:
1) kontrolnu kolonoskopiju dva puta na godinu nakon uklanjanja polipa,
2) ako su nalazi uredni i nema novih polipa, sljedeće preglede cijeloga crijeva treba obaviti svakih 3 do 5 godina.
Ako se polip ne može ukloniti omčom za polipektomiju jer je prevelik, ili ako se potvrde zloćudne stanice u polipu koje prodiru u njegove dublje slojeve, polip i pripadajući dio crijeva moraju se kirurški ukloniti.
Karcinom debelog crijeva
Kao što je na početku istaknuto rak debelog crijeva u Hrvatskoj je u ogromnom i stalnom porastu.U oko 5% bolesnika nalazi se više od jednog karcinoma. Takve karcinome nazivamo sinkronim karcinomima. Nastanak karcinoma debelog crijeva povezuje se s prehranom koja sadrži velike količine životinjskih masti i mesa. Masti uzrokuju pojačano izlučivanje žučnih kiselina koje se u prisutnosti crijevnih bakterija razgrađuju. Razgradni produkti mogu biti kancerogeni.
Prehrana koja sadrži mnogo vlakana – povrće, voće i sl, ne izaziva izlučivanje žučnih kiselina, veća je masa stolice, a pokreti crijeva su brži zbog čega se moguće kancerogene tvari razrjeđuju, njihov dodir sa sluznicom crijeva je kraći i brža je eliminacija sadržaja iz crijeva. Zaštitno mogu djelovati vitamini A, C, E, te kalcij i selen u hrani. Prema rezultatima 18 kliničkih studija vitamin D smanjuje rizik od raka debelog crijeva za čak 33%. Moguća je i genetska sklonost nastanka karcinoma debelog crijeva kad se pojavljuje u više generacija jedne obitelji, i to obično u dobi prije 40. godine, najčešće u desnom dijelu debelog crijeva.
| GENETSKI ČIMBENICI | Obiteljska polipoza Gardnerov i Turcotov sindrom Peutz-Jeghersov sindrom Juvenilna polipoza |
| OBITELJSKI ČIMBENICI | Sindrom obiteljskog kolorektalnog karcinoma, sindrom hereditarne adenokarcinomatoze Podatak o karcinomu u obitelji |
| DRUGE PRETHODNE BOLESTI | Ulcerozni kolitis, Chronova bolest, zračenje male zdjelice, polipi debelog crijeva |
| DOB IZNAD 40 GODINA |
Međutim, 95 % svih karcinoma debelog crijeva nastaje od polipa. Ovdje su bitne promjene gena koje pridonose tome da se iz normalne sluznice debelog crijeva pojačano umnažaju stanice s razvojem polipa, prvo malih a zatim velikih, koji daljnjom promjenom gena mogu prijeći u karcinom. Nepravilna prehrana, kako je prije navedeno, potiče ove promjene.
Simptomi i znakovi karcinoma debelog crijeva
Karcinomi debelog crijeva rastu polako i nakon dužeg vremena, kada su dovoljno veliki, izazivaju simptome. Simptomi karcinoma debelog crijeva ovise o mjestu nastanka karcinoma i njegovoj veličini.
Kako je desni, početni dio debelog crijeva širi, a sadržaj u crijevu vodenast, simptomi bolesti nastaju kasnije. Kada je velik, katkada se može napipati preko trbušne stjenke. Karcinom može krvariti, a krvarenje je obično polagano. Jedini znak bolesti može biti anemija zbog gubitka željeza krvarenjem i opća slabost. Lijevi dio debelog crijeva je uži, sadržaj u crijevu je gušći, a karcinom je obično cirkularan. To je razlog začepa stolice zbog otežanog prolaza kroz suženi dio crijeva. Međutim, može se pojaviti i učestalo pražnjenje crijeva sve do proljeva. Zbog suženja crijeva na mjestu nastanka karcinoma i otežanog prolaza stolice, mogu se pojaviti bolni grčevi, kolike, a stolica može biti pomiješana s krvlju.
Ako je karcinom smješten na izlaznom dijelu debelog crijeva, krvarenje iz debelog crijeva, koje se pojavljuje zajedno sa stolicom, najčešći je znak bolesti. Pojavljuju se i lažni porivi za pražnjenje ili osjećaj da se crijevo nije posve ispraznilo. Ako su prisutni hemoroidi s krvarenjem, uvijek treba pregledati i završni dio debelog crijeva kako bismo bili sigurni da se ne radi i o karcinomu, pogotovo u starijih ljudi.
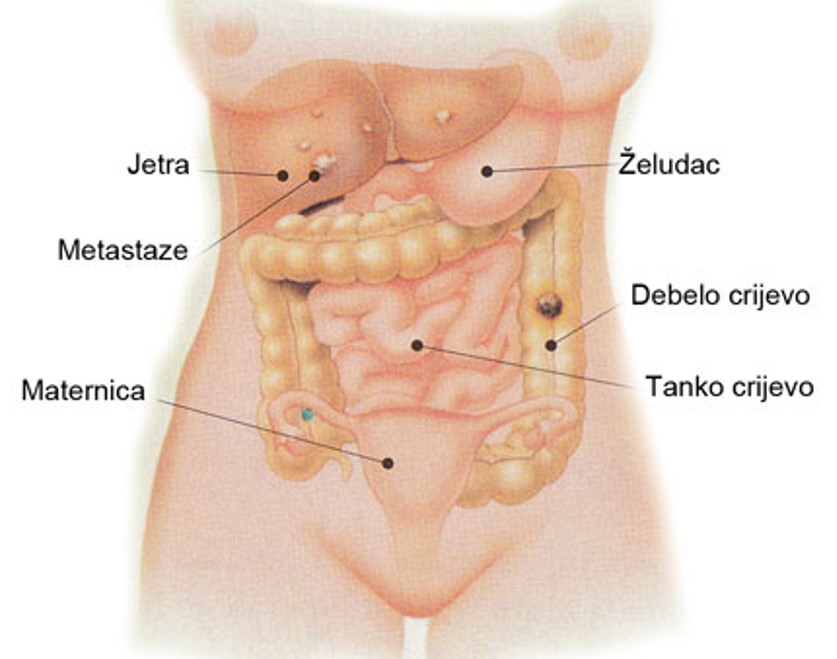
Karcinom se može proširiti u okolne organe ili putem krvi na udaljena mjesta. Tako širenje prema mokraćnom mjehuru može izazvati njegovu upalu, a može se proširiti i prema želucu ako je smješten u poprečnom dijelu debelog crijeva, ili prema tankom crijevu.
Ako karcinom zahvati potrbušnicu, može nastati ascites, odnosno nakupljanje tekućine u trbušnoj šupljini. Najčešće udaljeno širenje karcinoma je u jetru i pluća. U početku nema simptoma i znakova bolesti jetre, ali poslije se pojavljuje bol pod desnim rebrenim lukom i žutica.
Dijagnoza karcinoma debelog crijeva
Jednostavna i jeftina metoda za otkrivanja karcinoma debelog crijeva, ali i većih polipa koji polagano krvare jest test na skriveno, nevidljivo krvarenje. Upravo zbog svoje jednostavnosti i cijene te brze primjene na velikom broju ljudi, danas služi kao metoda ranog otkrivanja u Nacionalnom programu za rano otkrivanje raka debelog crijeva.
Test je jednostavan, lako se izvodi, a pozitivan je u 50% do 90% bolesnika, ovisno o mjestu karcinoma i kvaliteti testa. Malu količinu stolice bolesnik stavi u tvornički pripremljeni test, a rezultat očita liječnik. Najčešće se rabi Hemoccult II. Ako se testiranje izvodi tri dana, osjetljivost testa, odnosno vjerojatnost da će biti pozitivan, je veća. Zbog veće točnosti, tri dana prije izvođenja testa preporučuje se uzimanje hrane s vlaknatim tvarima, a zabranjuje se meso i uzimanje vitamina C. Ako je test pozitivan, potrebne su daljnje pretrage.
Ako liječnik posumnja na karcinom, potreban je pregled završnog dijela debelog crijeva prstom, dakle digitorektalni pregled. Taj pregled, uz test na nevidljivo krvarenje, izvodi liječnik opće prakse. Pregledom se mogu otkriti hemoroidi i napipati karcinom ako je nisko postavljen.
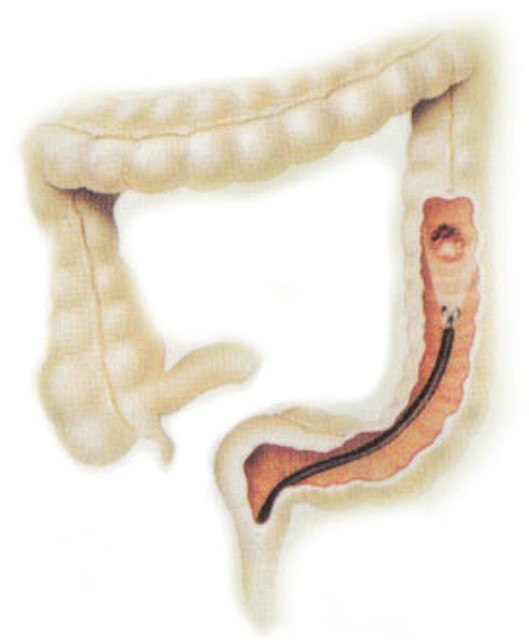
Premda se oko 60 % karcinoma debelog crijeva nalazi u njegovu završnom lijevom dijelu, potrebno je kolonoskopom pregledati cijelo crijevo. Pregled dijela crijeva kolonoskopom je i najučinkovitija metoda pregleda crijeva. Kolonoskopski pregled je metoda izbora jer se u gotovo 100% slučajeva otkrivaju i male promjene u debelom crijevu, a moguće je uzimanje biopsija i uklanjanje polipa. Ako kolonoskopom nije moguće pregledati cijelo crijevo, tada je potreban rendgenski pregled crijeva. Ultrazvučni pregled može otkriti metastaze u jetri, a rendgenska slika pluća otkriva metastaze u plućima. Pregled trbuha kompjutoriziranom tomografijom (CT) daje dodatne informacije, kao što su povećanje limfnih čvorova, širenje u okolne i udaljene organe
Krvne pretrage su u početku obično uredne. Najčešći nalaz je anemija zbog pomanjkanja željeza. Poslije, ako se karcinom proširi u jetru, poremećeni su jetreni testovi. Karcinoembrionalni antigen (CEA), pokazatelj pristunosti karcinoma debelog crijeva, povišen je u većine bolesnika, ali ne u svih. Obično se nalazi u oko 70% bolesnika s karcinomom debelog crijeva. Ima veliko značenje u praćenju uspjeha kirurškog uklanjanja karcinoma i mogućeg nastanka novog karcinoma.
Prognoza bolesnika s karcinomom debelog crijeva
Prognoza bolesnika s karcinomom ovisi o stupnju širenja karcinoma. Postoji više klasifikacija i načina stadijevanja bolesti, a to su TNM klasifikacija (T = veličina primarnog tumora; N = broj limfnih čvorova zahvaćenim tumorom i M = prisutnost ili odsutnost udaljene metastaze), klasifikacija po Dukes-u te MAC klasifikacija (modificirana Astler Coller klasifikacija). Najčešće se stupanj širenja ocjenjuje po Dukesu.
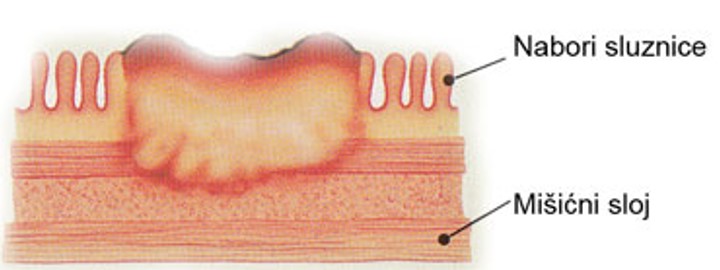
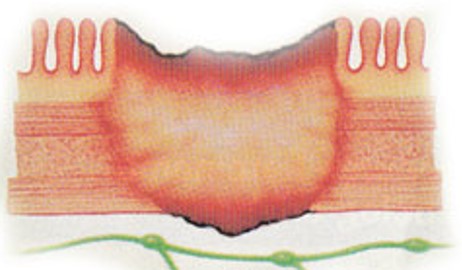
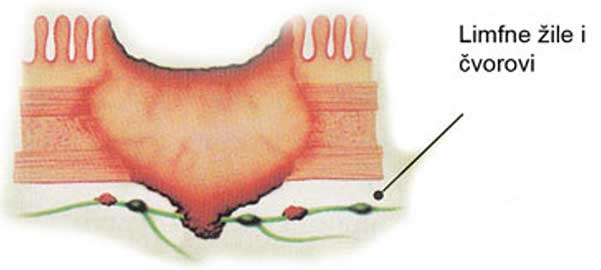
Stupanj A označava širenje karcinoma ispod sluznice debelog crijeva, stupanj B označava zahvaćenost i drugih slojeva stijenke crijeva. Stupanj C označava zahvaćenost okolnih limfnih čvorova tumorom. Ako je prisutan Dukes A, 99 % bolesnika preživi 5 godina, kod Dukes B 85 %, kod C 67 %, a kod prisutnosti udaljenih metastaza preživljenje je samo 14 %.
Liječenje karcinoma debelog crijeva
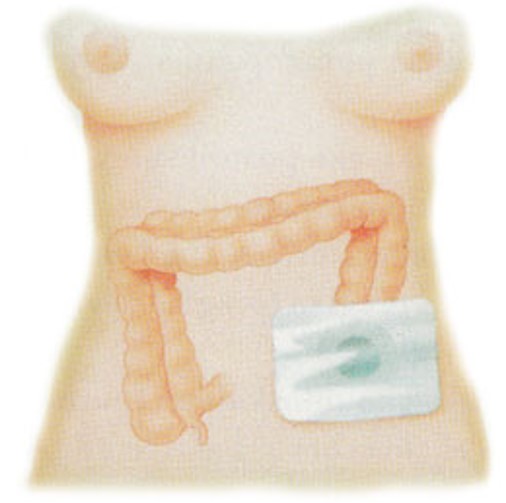
Jedina metoda kojom se možemo riješiti karcinoma debelog crijeva jest kirurško uklanjanje zahvaćenog dijela crijeva. Ako je karcinomom zahvaćen desni dio crijeva, uklanja se taj dio – desna hemikolektomija, a ako je zahvaćen lijevi, izvodi se lijeva hemikolektomija. Kad je zahvaćen završni dio crijeva, rektum, i to za više od 6 cm od čmara – anusa, radi se nisko prednje uklanjanje crijeva. Ako je karcinom niže postavljen, zahtijeva se trajna kolostoma.
Što je karcinom otkriven u ranijoj fazi, to je izlječenje bolje. Međutim, u jedne trećine operiranih bolesnika karcinom se može ponovno pojaviti, pogotovo u bolesnika s Dukes B i C stupnjem karcinoma. U tih je bolesnika potrebno provesti kemoterapiju.
Kemoterapija podrazumijeva primjenu određenih lijekova koji uništavaju tumorske stanice te zaustavljaju njihov rast i razmnožavanje. Za razliku od kirurškog liječenja i zračenja, kemoterapija ima sustavni učinak na tijelo pa u većoj mjeri osim na tumorske stanice djeluje i na zdrave stanice u tijelu, posebice one koje se brzo dijele ( primjerice na stanice koštane srži, sluznice probavnog sustava ili vlasišta). Zbog toga se u bolesnika liječenih kemoterapijom javljaju tegobe odnosno nuspojave pri čemu su najčešće mučnina, povraćanje, ćelavost i pad broja krvnih stanica. Kemoterapija je korisna i kod karcinoma završnog dijela debelog crijeva. Ovdje se kemoterapija kombinira s radioterapijom (zračenjem).
Ako je tumor velik, radioterapiju provodimo i prije operacije. Cilj je smanjiti tumor kako bismo ga lakše operirali.
Ako karcinom nije moguće operirati, tada se tumorska masa može smanjiti uporabom lasera. Vodič laserske zrake se uvodi do karcinoma s pomoću kolonoskopa i pod kontrolom oka se izvodi lasersko spaljivanje tumora kako bi se omogućio prolaz stolice. Drugi način je postavljanje posebnih proteza, stentova, u područje crijeva koje je suženo karcinomom. Ovim se metodama ne rješava karcinom nego njegova posljedica; zatvaranje crijeva i nemogućnost odvajanja stolice.
Danas su dostupni i lijekovi koji zbog svog mehanizma djelovanja imaju i manje nuspojava od klasičnih kemoterapeutika. Spadaju u skupinu ciljane biološke terapije. To je najmodernija metoda liječenja raka crijeva, učinkovito uništava tumorske stanice sa osjetno manjom štetnosti za organizam u cijelosti. Naime, tumorima su za rast potrebni kisik i hranjive tvari. Nakon što naraste do određene veličine, tumoru je potrebna vlastita mreža krvnih žila. U tome važnu ulogu igra vaskularni endotelni čimbenik rasta (VEGF) koju proizvodi sam tumor. Pod utjecajem ovog čimbenika nastaju nove žile, što može dovesti do rasta tumora i pojave metastaza.
Tijekom terapije protiv nastanka novih krvnih žila, kombinirane različitim kemoterapijama, putem infuzije ciljano se ubrizgava u organizam protutijelo koje se vezuje na VEGF molekulu i koje onemogućuje rast žila.
Protutijelo za onemogućavanja rasta žila, koje se unose infuzijom u organizam, iskazuje djelovanje na 3 mjesta u procesu nastanka žila:
- prorjeđuje postojeću mrežu tumorskih žila
- normalizira preostale tumorske žile
- onemogućuje nastajanje novih žila
Primjena protutijela za onemogućivanje rasta žila uz kemoterapiju u velikoj je mjeri povećala učinkovitost liječenja debelog crijeva.
Način sprječavanja nastanka karcinoma debelog crijeva i program praćenja stanovnika s prosječnim i visokim rizikom nastanka karcinoma.